| Mehr Screening in den HCV-Risikogruppen Mit nur einer Tablette am Tag ist es heute meist möglich, die chronische Hepatitis-C-Virus(HCV)-Infektion binnen zwölf Wochen zu heilen. Bis zur endgültigen HCV-Eliminierung sind jedoch noch etliche Hürden zu überwinden. Seit Einführung der direkt antiviral wirksamen Therapie, etwa mit Sofosbuvir/Velpatasvir (SOF/VEL, Epclusa®) und SOF/VEL/Voxilaprevir (Vosevi®), haben HCV-Patienten heute eine hohe Chance auf Heilung. Dennoch ist die aktuelle Versorgungssituation unbefriedigend, sodass sich „das hehre Ziel der HCV-Eliminierung bis zum Jahr 2030 kaum erreichen lassen wird", bedauerte Stephan Walcher, Allgemeinarzt in einer Münchner Schwerpunktpraxis. Bessere Vernetzung von Drogenhilfe und ärztlichem System Besonders HCV-gefährdet sind aktive i. v.-Drogengebraucher. Marco Jesse, Drogenberater in Köln, bedauerte, dass es an den Schnittstellen zwischen Drogenhilfe und ärztlichem System noch etliche Barrieren gibt. Viele Drogenkonsumenten scheuten den Weg in die Praxen, da für sie ganz andere lebenspraktische Dinge im Vordergrund stünden. Umso wichtiger sei deshalb eine bessere Vernetzung zwischen niedrigschwelliger Suchthilfe und medizinischer Versorgung. So müssten sich zunächst die Sozialarbeiter mit dem Thema „HCV" auseinandersetzen und wissen, in welche Praxen sie ihre Klienten schicken können. Gute Kooperation Als Positivbeispiel nannte Jesse die gute Kooperation mit der Münchner AIDS-Hilfe. Diese kommt einmal im Quartal in jeden der vier Münchner Kontaktläden zum kostenlosen HIV- und HCV-Schnelltest. Wichtig sei außerdem die Aufklärung über „Safer-use"-Techniken und die kostenlose Abgabe steriler Spritzen. Hohe HCV-Prävalenz in den JVA Eine wichtige HCV-Risikogruppe sind laut Walcher unter anderem Gefängnisinsassen. Trotz hoher HCV-Durchseuchungsrate von zirka 22 % (vs. 0,2 – 0,4 % im Bevölkerungsdurchschnitt) würden HCV-Patienten in den Justizvollzugsanstalten (JVA) nur sehr sporadisch behandelt. „In diesem Flaschenhals könnten wir viele Betroffene erreichen", erklärte Walcher. Wenn ein HCV-Patient eine lebenslange Haftstrafe verbüßen müsse, sei es absolut sinnvoll, ihn vor einer Leberzirrhose zu bewahren, die ihm fast zwangsläufig drohe. Hier müssten gegebenenfalls aber auch finanzielle Mittel akquiriert werden, um die Kostenübernahme zu gewährleisten. Literatur Symposium „Der Weg zur Hepatitis-C-Eliminierung — You Never Walk Alone" im Rahmen der 8. Münchner AIDS- und Hepatitis-Werkstatt am 29.3.2019 in München (Gilead) Google Scholar Copyright information © Springer Medizin Verlag GmbH, ein Teil von Springer Nature 2019 |
| Tenofovir und Entecavir: Unterschiede beim HCC-Risiko? Eine große Beobachtungsstudie aus Honkong zeigt einen geringen Schutz vor Leberkrebs unter Entecavir im Vergleich zu Tenofovir. Möglicherweise gilt dies aber nur für asiatische Patienten. Entecavir (ETV) und Tenofovir (TDF) sind die beiden Standardmedikamente zur Therpie der chronischen Hepatitis-B-Infektion. Die Leitlinien stufen sie gleichwertig ein. In letzter Zeit mehren sich jedoch Daten, die auf potenzielle Unterschiede hinweisen. Jüngstes Beispiel: Eine große Beobachtungsstudie aus Honkong, deren Ergebnisse vorgestellt wurden. HCC-Risiko unter Nukleot(s)idanaloga Die Autoren hatten über 29. 000 Patienten mit chronischer Hepatitis B, die mindestens sechs Monate lang initial mit ETV (95,8 %) oder TDF (4,2 %) behandelt worden waren, median 3,6 Jahre nachverfolgt. In dieser Zeit entwickelten neun TDF-Patienten (0,7 %) und 1.468 ETV-Patienten (5,3 %) ein hepatozelluläres Karzinom. Die auf fünf Jahre hochgerechnete HCC-Inzidenz wurde mit 7 % und 1,1 % angegeben. Der Unterschied blieb auch nach verschiedenen multivariaten Analysen bestehen. Koreanische Autoren hatten kürzlich ähnliche Ergebnisse berichtet. Insgesamt wird das HCC-Risiko durch ETV nicht erhöht, sondern allenfalls weniger stark gesenkt, kommentierte Prof. Dr. Marcus Cornberg, MH Hannover. Er verwies jedoch auf eine weitere Studie aus den USA mit 822 Patienten, die insgesamt keinen Unterschied fand [Stuart C et al, ILC 2019, LBP-013]. Nach Aufschlüsselung bezüglich Ethnien zeigte sich für TDF eine Tendenz zu einem geringeren HCC-Risiko bei asiatischen Patienten. Für nicht asiatische Patienten schien das HCC-Risiko unter TDF versus ETV eher erhöht. Ob wirklich etwas daran ist, und ob die Befunde letztlich nur für asiatische Patienten gelten, ist noch nicht mit letzter Sicherheit geklärt, so Cornberg. Rezidiv nach Therapiestopp Ein weiterer diskutierter Unterschied zwischen ETV und TDF ist das Rezidivmuster nach einem Therapiestopp. Bisher drei Studien sahen hier frühere Rezidive nach TDF gegenüber ETV. Aber auch diese Befunde sind nicht bewiesen und müssen weiter untersucht werden, kommentierte Cornberg. Quelle Yip T et al. Tenofovir treatment has lower risk of heptocellular carcinoma than entecavir treatment in patients with chronic hepatitis B. The International Liver Congress (ILC) 2019 der EASL, 10. — 14.4.2019 in Wien Google Scholar Copyright information © Springer Medizin Verlag GmbH, ein Teil von Springer Nature 2019 |
| Begleitende Ernährungstherapie für Symptomlinderung bei Reizdarmsyndrom Bei der Entstehung der gastrointestinalen Symptome des Reizdarmsyndroms (RDS) spielt die Ernährung eine bedeutende Rolle. Die Beschwerden werden häufig durch nicht resorbierbare, kurzkettige Kohlenhydrate verursacht, den „FODMAP" (fermentierbare Oligo-, Di- und Monosaccharide sowie Polyole). „Prinzipiell ist die geringe Absorption von FODMAP im Dünndarm normal — bei gesunden Menschen rufen FODMAP keine Beschwerden hervor", erläuterte Prof. Yurdagül Zopf, Erlangen. „Bei Patienten mit RDS können FODMAP allerdings schwere Reaktionen wie Durchfall, Verstopfung, Blähungen oder Bauchschmerzen verursachen." Ein reduzierter Konsum dieser Nahrungsmittel, etwa in Form einer Low-FODMAP-Diät, kann die Symptome der Betroffenen deutlich lindern. „Da das Toleranzniveau der beschwerdeverursachenden Lebensmittel bei jeder Person unterschiedlich ist, sollte im Verlauf der Diät festgestellt werden, welche Art und Menge der FODMAP individuell vertragen werden", betonte Zopf. Neben FODMAP können bei RDS-Patienten auch glutenhaltige Lebensmittel Beschwerden auslösen. Da die gastrointestinalen Symptome des RDS mit denen einer Zöliakie sowie einer Gluten-/Weizensensitivität überlappen, ist eine exakte Differenzialdiagnose und zunächst der Ausschluss einer Zöliakie entscheidend. Im Folgenden sollte durch eine zeitlich begrenzte glutenfreie Diät sichergestellt werden, dass bei den vermeintlichen RDS-Patienten nicht doch eine Gluten-/Weizensensitivität vorliegt. „Bei einigen Betroffenen ist eine glutenfreie Diät bereits ausreichend, um eine deutliche Beschwerdelinderung zu erzielen. In diesen Fällen ist eine FODMAP-arme Diät nicht mehr notwendig", ergänzte Zopf. Literatur Nach Informationen von Dr. Schär Google Scholar Copyright information © Springer Medizin Verlag GmbH, ein Teil von Springer Nature 2019 |
| Alkoholische Lebererkrankung (ASH) Nicht invasiver Test mit Gallensäuren im Serum Ein Ikterus ist charakteristisch bei einer alkoholischen Hepatitis (AH) mit aktuellem Alkoholkonsum. Die Gallensäuren im Serum scheinen sich als nicht invasiver Biomarker zu eignen, um die oftmals schwierige Differenzierung einer schweren AH von einer akuten Dekompensation einer alkoholbedingten Zirrhose zu unterscheiden [Tyson LD et al. #PS-174]. Bisher kann das nur anhand Leberbiopsie oder der Wirkung von Prednisolon unterschieden werden. Lebersteifigkeit zur Prognoseabschätzung Die mittels transienter Elastografie (Fibroscan) gemessene Lebersteifigkeit sollte beim Screening von schweren Alkoholikern als prognostische Prädiktor für das 10-Jahres-Überleben genutzt werden [Mueller J et al. #PS-171]. Von 675 Patienten mit einem mittleren Alkoholkonsum von 186,5 g/Tag, die zwischen 2007 und 2017 zur Alkoholentgiftung in die Heidelberger Klinik kamen, starben im Beobachtungsraum 15,7 % (n = 106). Die Todesursache konnte bei 42 Patienten (39 %) geklärt werden und war bei 16 Patienten (38 %) leberassoziiert. Das 3- und 5-Jahres-Überleben waren je nach Lebersteifigkeit < 6 kPa, 6 – 12,5 kPa und > 12,5 kPa signifikant unterschiedlich (3-Jahre 94 %, 88 % und 74 %; 5-Jahre 90 %, 78 % und 64 %). HEV auch über Hasen übertragen Das Hepatitis E-Virus (HEV) Genotyp (GT) 3 und 4 wird zoonotisch nur über den Verzehr von rohem Fleisch vom Haus- und Wildschwein übertragen — so der bisherige Stand des Wissens. In der Schweiz kam es zu einer wahrscheinlichen Transmission auch über Hasen [Sahli R et al; #SAT-207]. Bei 95 von 114 Patienten konnte der GT3 und davon bei 77 % der bisher vor allem den in der Schweiz häufigen neuen GT3s nachgewiesen werden. Bei insgesamt drei organtransplantierten Patienten lag der Hasen-HEV GT3ra vor — die Patienten hatte jedoch kein Hasenfleisch verzehrt. Welche bisher unbekannte Quelle für die HEV-Infektion mit dem GT3ra verantwortlich war, konnte bisher nicht identifiziert werden. Literatur The International Liver Congress (ILC) 2019 der EASL (European Association for the Study of the Liver), 10. — 14.4.2019 in Wien, Österreich Google Scholar Copyright information © Springer Medizin Verlag GmbH, ein Teil von Springer Nature 2019 |
| Synergistische Wirkung von Pfefferminz- und Kümmelöl im Magen-Darm-Trakt „Der Magen-Darm-Trakt verändert sich mit dem Alter wie etwa die Sehfähigkeit. Die Veränderungen sind vielfältig — so geht die Neuronenzahl des enterischen Nervensystems zurück, neuromuskuläre sowie Barriere- und Abwehrfunktionen werden schwächer und die Gefäßpermeabilität erhöht sich", erläuterte Prof. Jochen Rudi, Mannheim. Häufig seien auch funktionelle Verdauungsstörungen wie Reizdarm (RDS) oder -magen, so der Gastroenterologe. Dabei können Symptome wie Sodbrennen, Aufstoßen, Durchfall, Verstopfung, Schmerzen, Krämpfe, Blähungen und Völlegefühl auch überlappen. Wichtig sei aber die Abgrenzung zu organischen Erkrankungen wie Tumoren oder Blutungen. Anhaltspunkte für funktionelle Verdauungsstörungen sind bereits seit längerem bestehende Beschwerden, Stressabhängigkeit, beschwerdefreie/-arme Intervalle und Ausbleiben der Symptome während der Nachtruhe. „Funktionelle Verdauungsstörungen sind Beschwerden, bei denen keine organische Ursache vorliegt", erinnerte Prof. Joachim Labenz, Siegen. Oft seien verschiedene Pathomechanismen beteiligt, wie Krämpfe der glatten Muskulatur, Überempfindlichkeit des Darms, Immunreaktionen auf Schleimhautebene und Veränderungen des Mikrobioms mit Auswirkungen auf die Durchlässigkeit der Darmwand und die Gasbildung im Darm. Diesen Störungen gemeinsam sei, dass sie sich mit der in der Praxis derzeit verfügbaren Diagnostik nicht belegen lassen. Die Therapie funktioneller Verdauungsstörungen setzt sich aus mehreren Bausteinen zusammen: Allgemeinmaßnahmen (Ernährungsprotokoll, Low-FODMAP, körperliche Bewegung, Entspannungsübungen) sowie Psychotherapie (darmbezogene Hypnotherapie). Hier gilt es den Patienten klar zu machen, dass das RDS keine Kopf-, sondern eine Darmerkrankung ist. Denn sie verstehen oft nicht, warum alle Befunde normal sind, und sie trotzdem Beschwerden haben. „Ein weiterer wichtiger Baustein ist die medikamentöse Therapie. Hier zeigen pflanzliche Arzneimittel eine gute Wirkung, da sie durch ihr Multitarget-Prinzip an mehreren Beschwerdekomplexen gleichzeitig ansetzen", erläuterte Labenz. So entkrampft etwa Pfefferminzöl die glatte Muskulatur, reduziert die Schmerzempfindung im Verdauungssystem und moduliert das Darmmikrobiom [Aliment Pharmacol Ther 2018;47(6):738—52]. „Mit einer Substanz adressieren sie so vier pathophysiologisch relevante Komponenten", betonte Labenz. Beim Kümmelöl sei es ähnlich: Es wirkt karminativ und krampflösend, wirkt Völlegefühl entgegen, hat antimikrobielle und antioxidative Eigenschaften. Die Wirkstoffkombination aus Pfefferminz- und Kümmelöl (Carmenthin®) sei daher sowohl Teil der alten Leitlinie (2011), als auch, und zwar noch pointierter, der für 2019 geplanten aktualisierten Leitlinie. Literatur Pressekonferenz „Carmenthin — Gute Verdauung in jedem Alter" am 26.2.2019 in Hamburg (Dr. Willmar Schwabe) Google Scholar Copyright information © Springer Medizin Verlag GmbH, ein Teil von Springer Nature 2019 |
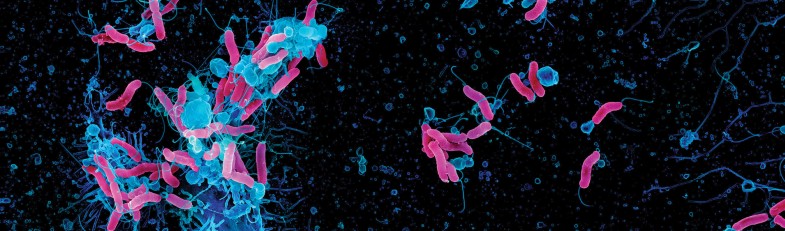
| Helicobacter-pylori-Therapie — vor einem erneuten Paradigmenwechsel? © Science Photo Library Helicobacter pylori (H. pylori) wird international mittlerweile als eine Infektionskrankheit angesehen — unabhängig davon, ob Symptome oder Komplikationen mit der Infektion assoziiert sind. Diese Konsensentscheidung auf europäischer Ebene 2017 wurde in Amerika 2018 bekräftigt. Damit wird eine komplizierte Situation deutlich vereinfacht. Suchte man bisher noch nach einer „passenden Indikation" in umfangreichen Listen mit abgestuften Empfehlungsgraden bei nachgewiesener Infektion, ist dies heute eigentlich hinfällig. Wenn man — aus welchen Gründen auch immer — die Infektion bei Nachweis nicht behandeln würde, dann sollte man logischerweise auch nicht danach suchen. Das wäre eine „kluge Entscheidung", ganz im Sinne der Initiative der DGIM, der sich mittlerweile eine Reihe anderer Fachgesellschaften angeschlossen haben. Bewusst wurde diese Empfehlung bereits in die 2016 publizierte Leitlinie zur H. pylori-Infektion aufgenommen, die Grundlage für den CME-Artikel von Professor Fischbach in dieser Ausgabe von GASTRO NEWS ist. Bei wem sollte heute also nach einer H. pylori-Infektion gesucht werden? Natürlich bei allen Patienten mit den bisher schon etablierten Indikationen zur Eradikationstherapie, angefangen von der peptischen Ulkuskrankheit bis zu eher unbekannten Indikationen, wie die idiopathische thrombozytopenische Purpura und den Eisenmangel nach Ausschluss einer anderweitigen Ursache. Im amerikanischen Konsensus wird die Indikationsliste auf Familienangehörige von Patienten mit Ulkuskrankheit, Personen, die mit einem H. pylori-Infizierten in einem Haushalt leben, und auf Erstgenerationimmigranten aus Hochprävalenzländern ausgedehnt. Damit wird das Ziel der Ausrottung von H. pylori zumindest in Ländern der westlichen Welt in den Fokus gerückt. Magenkarzinomprävention auch bei NiedrigprävalenzBisher galt die Einschätzung, dass eine H. pylori-Eradikation mit dem Ziel der Magenkarzinomprävention nur in Hochprävalenzländern wirksam und damit flächendeckend empfehlenswert ist. Das bedeutet, dass man in Ländern wie in Deutschland nur eine Indikation bei Risikopatienten, definiert zum Beispiel durch eine positive Familienanamnese und bestimmte Gastritisphänotypen, gesehen und in der Leitlinie empfohlen hat. Eine aktuelle Populationsstudie aus Schweden zeigt allerdings, dass man bei genügend langem Nachbeobachtungsintervall (5 – 7,5 Jahre) auch in Niedrigprävalenzländern der westlichen Welt einen erheblichen präventiven Effekt mit einer Risikoreduktion um 70 % erzielen kann. Hohe Primärresistenz: immer QuadrupeltherapieDie weltweit zu beobachtende Resistenzentwicklung von H. pylori, insbesondere gegen Clarithromycin, macht einen Paradigmenwechsel erforderlich. Aufgrund statistischer Berechnungen wird empfohlen, ab einer zu erwartenden Primärresistenzrate gegen dieses Antibiotikum von > 15 % nur noch eine Vierfachtherapie einzusetzen. Kein Arzt in Deutschland hat verlässliche Daten zur H. pylori-Resistenzlage in seinem Patientengut. Da europaweit eine Primärresistenz von 18 % in einer aktuellen Metaanalyse bestimmt wurde, bleibt nur der Ratschlag, immer eine Quadrupeltherapie durchzuführen. 2019 hat sich der Umgang mit der H. pylori-Infektion weiter vereinfacht: Wir sollten großzügiger danach suchen und bei Nachweis immer mit einer hochwirksamen Vierfachtherapie behandeln. Die Diskussion um die Frage, ob es auch einen guten H. pylori gibt, ist vorbei. Es gilt das Zitat des berühmten Gastroenterologen David Graham: „Nur ein toter Helicobacter ist ein guter Helicobacter." Zögerliche Diagnostik und (über)vorsichtige Therapie sind nicht mehr zeitgemäß. Den Verzicht auf eine H. pylori-Eradikation mit der Angst vor etwas Gewichtszunahme und Reflux zu begründen, kommt der Empfehlung nahe, einem Raucher von der Karenz abzuraten, damit es nicht zu einer Gewichtszunahme kommt. Ich wünsche Ihnen viel Spaß bei der Lektüre dieser Ausgabe von GASTRO NEWS, die wieder viele spannende Artikel aus der Gastroenterologie und Hepatologie enthält.  Prof. Dr. med. Joachim Labenz Copyright information© Springer Medizin Verlag GmbH, ein Teil von Springer Nature 2019 |
| Akute hepatische Porphyrie: RNA-Interferenztherapeutikum reduziert in Phase-III-Studie Attacken deutlich Beim EASL wurde ein deutlicher Therapieerfolg bei akuter hepatischer Porphyrie (AHP) berichtet. Mit dem RNA-Interferenztherapeutikum Givosiran gelang eine Reduktion der Schmerzattacken um 74 %. Bei der AHP handelt es sich um eine Gruppe seltener, genetisch bedingter Stoffwechselerkrankungen. Es mangelt an einem der Enzyme, die für die Häm-Biosynthese erforderlich sind, erläuterte Prof. Manisha Balwani, Mount Sinai Hospital New York. Die häufigste Form ist die akute intermittierende Porphyrie. Pathophysiologisch kommt es zu einer Induktion des Enzyms ALAS1, das zu den neurotoxischen Substanzen Aminolävulinsäure und Porphobilinogen abgebaut wird. Die Symptomatik ist oft unspezifisch, kann die Lebensqualität der Patienten aber erheblich beeinträchtigen, berichtete Balwani. Im Vordergrund stehen schwere, diffuse Bauchschmerzen, Übelkeit, Fatigue und Angstzustände. Auch Nieren- und Lebererkrankungen sowie Bluthochdruck kommen vor. Phase-III-Studie ENVISION mit Givosiran Givosiran ist ein monatlich subkutan zu verabreichendes RNA-Interferenz-Therapeutikum (2,5 mg/kg), das die Aktivität des induzierten Schlüsselenzyms ALAS1 reduziert. Es besitzt „breakthrough therapy designation"-Status in den USA und „priority medicines designation"-Status in Europa. Wirksamkeit und Verträglichkeit des Orphan Drug wurden in der doppelblinden Phase-III-Studie ENVISION bei 94 Patienten mit dokumentierter AHP und mindestens zwei Attacken in den letzten sechs Monaten untersucht. Primärer Endpunkt war die auf ein Jahr hochgerechnete Attackenfrequenz aus Krankenhauseinweisung, Notfallbehandlung oder i. v.-Hämin-Therapie zuhause. Das Risiko für diesen Endpunkt wurde hochsignifikant von 12,5 unter Placebo auf 3,2 unter Givosiran reduziert, so Balwani. Die mediane Attackenfrequenz sank um 90 %. Die Hälfte der behandelten Patienten blieb attackenfrei. Schwere Nebenwirkungen wurden bei 10,9 % (Placebo) und 16,7 % (Verum) registriert. In drei Fällen wurde die Nebenwirkung auf das Medikament zurückgeführt. 93 von 94 Patienten entschieden sich aber dafür, die Givosiran-Behandlung nach der Studie fortzuführen. Der Hersteller plant die baldige Markteinführung. Quelle Balwani M et al. ENVISION, a Phase 3 Study to Evaluate the Efficacy and Safety of Givosiran, an Investigational RNAi Therapeutic Targeting Aminolevulinic Acid Synthase 1, in Acute Hepatic Porphyria Patients (gesponsored von Alnylam). The International Liver Congress (ILC) 2019 der EASL, 10. — 14.4.2019 in Wien, Österreich Google Scholar Copyright information © Springer Medizin Verlag GmbH, ein Teil von Springer Nature 2019 |
| Optimale Darmreinigung entscheidend für die Qualität der Untersuchung Die Vorsorgekoloskopie ist ein sehr effektives Verfahren zur Verhinderung des kolorektalen Karzinoms (KRK). Doch die Qualität der Untersuchung wird entscheidend von der Darmvorbereitung bestimmt. Jährlich erkranken in Deutschland immer noch 37.000 Personen an Darmkrebs. Da sich das Kolonkarzinom langsam aus gutartigen Adenomen in einem Zeitraum von zehn bis 15 Jahren entwickelt, besteht die Möglichkeit der Prävention. „Mit der Vorsorgekoloskopie können wir diese Vorstufen erkennen und beseitigen oder das Karzinom in frühen Stadien diagnostizieren, sodass eine Heilung noch möglich ist", erläuterte Dr. Dagmar Mainz, niedergelassene Gastroenterologin, Saarlouis. 180.000 Kolonkarzinome verhindert Das Verfahren werde in Zukunft von den Krankenkassen schon ab dem 50. Lebensjahr vergütet. In den letzten zehn Jahren wurden in Deutschland 4,4 Millionen Vorsorgekoloskopien durchgeführt. Dabei wurden in fast 20 % Adenome und bei 0,9 % manifeste Karzinome entdeckt. „Insgesamt wurden somit 180.000 Kolonkarzinome verhindert", betonte Mainz. Bessere Sicht im rechten Kolon Die Qualität der Koloskopie wird entscheidend davon beeinflusst, ob der Darm optimal vorbereitet ist. „Gerade flache Adenome, die sich bevorzugt in der rechten Kolonhälfte entwickeln, können leicht übersehen werden, wenn der Darm nicht sauber ist", erklärte Mainz. PEG-Kombinationslösung mit nur einem Liter Trinkvolumen Früher mussten die Patienten unangenehme Einläufe oder hochvolumige Trinklösungen von bis zu vier Litern mit salzigem Geschmack über sich ergehen lassen. Mit PLENVU® steht jetzt eine neuartige Kombinationslösung mit Polyethylenglycol (PEG) und Ascorbinsäure/Ascorbat zur Verfügung. Vorteilhaft ist neben dem angenehmen Geschmack auch die halbierte Trinkmenge von einem Liter, die auch gesplittet eingenommen werden kann. „Im Vergleich zu dem bisherigen Standard mit zwei Litern erwies sich PLENVU® als nicht unterlegen, aber im besonders kritischen Bereich des rechten Kolons war es signifikant überlegen", betonte Prof. Wolfgang Fischbach, ehemals Chefarzt der Medizinischen Klinik II, Aschaffenburg [Bisschops R et al. Endoscopy 2019; 51(01):60–72]. Der reinigende Effekt beruht darauf, dass das Wasser der Spüllösung zunächst größtenteils resorbiert wird und PEG dann durch seine osmotische Wirkung das Wasser wieder in den Darm zieht und dieses durch Wasserstoffbrücken bindet. So wird das Stuhlvolumen erhöht und die Kolonmobilität verstärkt sich. Literatur Fachpressegespräch: „Darmkrebsvorsorge — Klare Sicht dank optimaler Darmvorbereitung", am 27.3.2019 in Frankfurt am Main (Norgine) Google Scholar Copyright information © Springer Medizin Verlag GmbH, ein Teil von Springer Nature 2019 |
| Vorteile für Eisen(III)-Derisomaltose Ergebnisse des PHOSPHARE-Studienprogramms aus zwei identischen Head-to-Head-Studien, die Eisen(III)-Derisomaltose mit Eisencarboxymaltose vergleichen, zeigen einen Sicherheitsvorteil von Eisen(III)-Derisomaltose hinsichtlich einer Hypophosphatämie und anderer durch FGF-23 vermittelter Auswirkungen. Die Daten wurden kürzlich im Rahmen der Jahrestagung der Endocrine Society (ENDO) 2019 in New Orleans, USA, präsentiert (Wolf M et al. #OR13-3). Die beiden identischen, randomisierten kontrollierten Studien umfassten insgesamt 245 Patienten und untersuchten die Inzidenz, den Schweregrad und die Dauer der auftretenden Hypophosphatämie. In beiden Studien wurden jeweils die primären Endpunkte erreicht. Hierbei zeigte sich, dass Eisen(III)-Derisomaltose deutlich seltener Hypophosphatämie induziert als Eisencarboxymaltose. Prof. Myles Wolf, North Carolina, USA, erklärte, „diese Daten stützen die Hypothese, dass Eisencarboxymaltose einen akuten FGF-23-Anstieg verursacht, der eine Reihe von Folgeveränderungen der Vitamin-D- und Kalziumhomöostase einleitet, die wiederum sekundären Hyperparathyreoidismus auslösen. Diese arzneimittelinduzierten Veränderungen sind gemeinsam für das extrem hohe Vorkommen von FGF-23-vermittelter Hypophosphatämie verantwortlich, die bei Patienten auftritt, die Eisencarboxymaltose erhielten, aber nicht Eisen(III)-Derisomaltose." „Die übereinstimmenden Ergebnisse der Studien stellen eine weitere Bestätigung des guten Sicherheitsprofils und der Behandlungsvorteile von Eisen(III)-Derisomaltose dar", so Dr. Lars Lykke Thomsen, Pharmacosmos. Literatur Nach Informationen von Pharmacosmos Google Scholar Copyright information © Springer Medizin Verlag GmbH, ein Teil von Springer Nature 2019 |
| Hepatitis B und D: Entry-Inhibitor mit ermutigenden Ergebnissen in Phase 2b-Studie Bei Hepatitis B und D zeigte eine Kombinationstherapie mit dem Entry-Inhibitor Bulevirtide und PEG-Interferon α-2a in einer Phase 2b-Studie starke Wirksamkeit gegen das HDV. Bei einigen Patienten wurde auch HBV eliminiert.Bei Hepatitis B und D zeigte eine Kombinationstherapie mit dem Entry-Inhibitor Bulevirtide und PEG-Interferon α-2a in einer Phase 2b-Studie starke Wirksamkeit gegen das HDV. Bei einigen Patienten wurde auch HBV eliminiert. Für die nur als Co-Infektion mit einer Hepatitis B vorkommende Hepatitis D mangelt es an kurativen Therapien. Mit einer zweijährigen Interferon-Behandlung gelingt bislang eine Viruselimination nur bei wenigen selektierten Patienten, berichtete Prof. Dr. Heiner Wedemeyer, Klinik für Gastroenterologie und Hepatologie, Universitätsklinikum Essen. Einen Fortschritt verspricht nun der erste Entry-Inhibitor Bulevirtide. Er interferiert mit dem NTCP-Rezeptor, einem Gallensäuretansporter an der Hepatozytenoberfläche, der Eintrittspforte für Heptitis-B- und -D-Virus (HBV, HDV) in die Leberzelle. Wedemeyer stellte die finalen Ergebnisse einer Phase-IIb-Studie mit 60 Patienten vor, die mit HBV und HDV infiziert waren. Sie wurden in vier Gruppen behandelt, entweder mit PEG-IFN α (180 μg/Woche) oder Bulevirtide (2 mg/Tag s. c.) sowie Kombinationen von PEG-IFN α und Bulevertide (2 mg oder 5 mg/Tag). Die Behandlung erfolgte über 48 Wochen, die Beurteilung des Therapieerfolges erneut nach weiteren 24 Wochen. Bei 40 % der Patienten HDV-RNA nicht mehr nachweisbar Der Abfall der Virus-RNA nach 48 (bzw. 72) Wochen belief sich auf −1,3 log (−0,26 log) für PEF-IFN, −2,84 log (−1,08 log) für Bulevirtide-Monotherapie sowie −4,81 bis −5,59 log (−1,48 bis 4,04 log) für die Kombinationstherapien. Nach Kombinationstherapie fiel die HDV-RNA bei 50 % der Patienten innerhalb von 48 Wochen unter die Nachweisgrenze. Bei 40 % war die HDV-RNA auch nach weiteren 24 Wochen nicht mehr nachweisbar. Damit einher ging eine ALT-Normalisierung nach 48 Wochen bei 27 % der Patienten unter PEG-INF, bei 67 % unter Bulevirtide-Monotherapie sowie bei 37 % unter der Kombination. Die entsprechenden Werte nach 72 Wochen beliefen sich auf 7 % (PEG-INF), 20 % (Bulevirtide) und 40 % (Kombination). „Wie sehen einen starken Synergismus der Substanzen mit einem kontinuierlichen und deutlichen Abfall der HDV-RNA. Ein substanzieller Anteil der Patienten zeigt nach 72 Wochen eine anhaltende HDV-Suppression und ALT-Normalisierung. Das sind mit Abstand die besten Daten, die wir bisher bei der Hepatitis D haben", kommentierte Wedemeyer. Die Verträglichkeit von Bulevirtide sei gut gewesen. Verlust des HBsAg Bei vier von 15 Patienten (27 %) unter Kombinationstherapie mit 2 mg/Tag Bulevirtide konnte auch HBsAg nicht mehr nachgewiesen werden, drei der vier Patienten zeigten eine HBsAg-Serokonversion. Die zeigt: Es besteht eventuell auch kuratives Potential für die Hepatitis B. Das Präparat wird derzeit in Mono- und Kombinationstherapie in Phase 3 weiterentwickelt. Wedemeyer schätzt, dass es 2020 verfügbar werden könnte. Etwa die Hälfte der Patienten könnten Kandidaten für die Kombination sein. Besonders schwere Virushepatitis Die Hepatitis D wird von den Gesundheitsbehörden FDA und EMA als „orphan disease" eingeschätzt. Man schätzt, dass weltweit etwa 15 bis 20 Millionen Menschen erkrankt sind. Das „D" im Hepatitisalphabet stehe für „devil", betonte Wedemeyer: Die HBV/HDV-Konfektion führt zur schwersten Form der chronischen viralen Hepatitis, mit besonders schweren Verläufen und einem größeren Risiko für Leberdekompensationen und Karzinomentstehung. Quelle Wedemeyer H et al. Final results of a multicenter, open-label phase 2 clinical trial (MYR203) to assess safety and efficacy of bulevirtide (Myrcludex B) with PEG-interferon Alpha 2a in patients with chronic HBV/HDV co-infection (Sponsor: Myr Pharmaceuticals). The International Liver Congress (ILC) 2019 der EASL, 10. — 14.4.2019 in Wien, Österreich Google Scholar Copyright information © Springer Medizin Verlag GmbH, ein Teil von Springer Nature 2019 |
Anapafseos 5 . Agios Nikolaos
Crete.Greece.72100
2841026182

Δεν υπάρχουν σχόλια:
Δημοσίευση σχολίου
Σημείωση: Μόνο ένα μέλος αυτού του ιστολογίου μπορεί να αναρτήσει σχόλιο.